Zusammenfassung
Neurodermitis Therapie
Basistherapie (immer durchzuführen): geeignete, schonende Hautreinigungsmaßnahmen, konsequentes Eincremen mit feuchtigkeitsspendenden und rückfettenden Cremes, Salben oder Lotionen, Vermeidung von Provokationsfaktoren wie Kunstfasern, Wolle, Allergene, extreme Hitze, Kälte und trockene Heizungsluft, Reizstoffe wie aggressive Reinigungsmittel, Duftstoffe oder Konservierungsstoffe, Meiden von Stress, Meiden von Schwitzen
Spezialtherapien: Topische Glukokortikoide (Kortison), Calcineurinantagonisten, Antimikrobielle und antiseptische Therapien, Immunsuppressiva, monoklonale Antikörper, JAK-Inhibitoren, UV-Licht, Antihistaminika
Stufenplan der Behandlung: in 4 Stufen, wobei Basistherapie immer durchzuführen ist, weiters Spezialtherapien je nach Schwere der Ekzeme
Was ist Neurodermitis?
Neurodermitis, auch atopische Dermatitis oder atopisches Ekzem genannt, gehört zu den häufigsten Hautkrankheiten. Sie ist Teil des sogenannten atopischen Formenkreises, zu dem auch allergisches Asthma und bestimmte Allergien wie die allergische Bindehautentzündung zählen.
Diese Erkrankungen haben gemeinsam, dass eine genetische Anlage zusammen mit ungünstigen Umwelteinflüssen ihre Entstehung begünstigt. Das heißt: Betroffene reagieren mit Haut oder Schleimhaut überempfindlich auf eigentlich harmlose Reize. Häufig treten Neurodermitis und andere atopische Erkrankungen, wie allergischem Asthma oder bestimmten Allergien zusammen auf.
Die Krankheit verläuft chronisch und zeigt sich in wiederkehrenden Schüben, sie ist jedoch nicht ansteckend. Je nach Alter der Betroffenen können die Beschwerden sehr unterschiedlich sein: Bei Babys und Kleinkindern treten die Hautveränderungen meist an Kopf, Rumpf sowie an den Streckseiten von Armen und Beinen auf. Kinder und Jugendliche sind häufiger in Gelenkbeugen, an Handgelenken, Händen und im Nacken betroffen. Bei Erwachsenen zeigen sich die Symptome vor allem im Gesicht, am Hals, im oberen Brustbereich, in Ellenbeugen, Kniekehlen, Leisten, an den Handrücken und gelegentlich an der Kopfhaut.
Mehr zu Neurodermitis lesen Sie hier.
Welche Symptome sind typisch für Neurodermitis?
- Das häufigste und ein sehr belastendes Symptom ist starker Juckreiz.
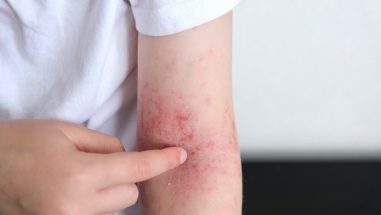
- Typisch sind auch entzündliche Hautveränderungen, die gerötet, geschwollen, trocken oder manchmal nässend sein können.
- Im Verlauf kann sich die Haut an den betroffenen Stellen verdicken und vergröbern – dieser Vorgang wird Lichenifikation genannt.
- Insgesamt ist die Haut bei Neurodermitis meist sehr trocken, da ihre natürliche Schutzfunktion gestört ist.
Welche Ursachen hat Neurodermitis?
Die genauen Ursachen der Neurodermitis sind bis heute nicht vollständig geklärt. Fachleute gehen jedoch von einem Zusammenspiel mehrerer Faktoren aus. Dazu zählen die genetische Veranlagung, eine gestörte Hautbarriere, eine Fehlsteuerung des Immunsystems, das überempfindlich auf eigentlich harmlose Reize reagiert, sowie verschiedene Umwelteinflüsse und bestimmte Trigger, die ebenfalls Schübe auslösen oder verschlimmern können.
Zu diesen Auslösern gehören:
- bestimmte Textilien, etwa Wolle oder Kunstfasern
- Schwitzen
- trockene Heizungsluft, Kälte oder starke Temperaturschwankungen
- Tabakrauch
- Allergene wie Hausstaubmilben, Tierhaare, Pollen, Schimmelpilze oder bestimmte Nahrungsmittel
- Infektionen
- psychische Belastungen und Stress
- hormonelle Veränderungen
Welche Therapiearten gibt es bei Neurodermitis?
Die Therapie der Neurodermitis ist komplex und zielt darauf ab, die Symptome zu lindern, Schübe zu kontrollieren und die Lebensqualität der Betroffenen zu verbessern. Da Neurodermitis eine chronische Erkrankung ist, ist eine dauerhafte und konsequente Behandlung wichtig.
Die wichtigste Grundlage und erste Säule jeder Behandlung ist die Basistherapie. Sie sollte auch in beschwerdefreien Zeiten regelmäßig angewendet werden.
Sie umfasst:
- Sanfte Hautreinigung: Die Hautreinigung sollte so schonend wie möglich durchgeführt werden. Das heißt: Duschgels, Shampoos und Reinigungsmittel sollten seifenfrei und pH-neutral sein. Kurze, lauwarme Duschen sind besser als Bäder. Nach dem Duschen sollte man die Haut nicht trocken rubbeln, sondern nur abtupfen und sofort eincremen.
- Konsequentes Eincremen: Da die Haut bei Neurodermitis trocken ist und die Schutzbarriere geschwächt, ist tägliche Pflege (zwei- bis dreimal) mit feuchtigkeitsspendenden und rückfettenden Cremes, Salben oder Lotionen wichtig. So wird die Hautbarriere gestärkt, Feuchtigkeit gespeichert und die Haut geschmeidiger. Ob Creme, Salbe oder Lotion geeignet ist, hängt vom Hautzustand und der Jahreszeit ab (fetter bei trockener Haut, leichter bei nässenden Ekzemen).
- Vermeidung von Provokationsfaktoren:
- Tragen Sie bevorzugt atmungsaktive Stoffe wie Baumwolle oder Seide statt Wolle oder Kunstfasern.
- Reduzieren oder meiden Sie Allergene wie Pollen, Hausstaubmilben oder bestimmte Nahrungsmittel.
- Achten Sie darauf, extreme Hitze, Kälte und trockene Heizungsluft möglichst zu vermeiden.
- Verzichten Sie auf aggressive Reinigungsmittel, Duft- oder Konservierungsstoffe.
- Versuchen Sie, Stress mit geeigneten Methoden wie Entspannungstechniken zu reduzieren.
Reichen diese Basismaßnahmen nicht aus, können zusätzlich Spezialtherapien eingesetzt werden – abhängig vom Schweregrad der Erkrankung.
Welche Spezialtherapien gibt es bei Neurodermitis?
Topische Glukokortikoide (Kortison)
Kortison wirkt entzündungshemmend und wird meist nur für kurze Zeit oder in Intervallen angewendet, da sonst das Risiko für Nebenwirkungen wie eine Hautverdünnung steigt. In der Regel verschreibt die Ärztin oder der Arzt Cremes oder Salben in niedriger Dosierung. Nur bei sehr schweren Ekzemen kommen kurzfristig auch stärkere Präparate zum Einsatz.
In seltenen Fällen wird Kortison auch in Tablettenform gegeben – als Kurzzeittherapie bei Erwachsenen mit besonders schweren Krankheitsverläufen. Glukokortikosteroide lassen sich auch vorbeugend einsetzen. Man spricht dann von proaktiver Therapie, bei der die Salbe nach einem Krankheitsschub zweimal pro Woche auf die häufig befallenen Hautstellen aufgetragen wird, um Rückfälle zu vermeiden.
Calcineurinantagonisten
Diese Medikamente wirken ebenfalls entzündungshemmend. Sie werden besonders dann eingesetzt, wenn Kortison nicht geeignet ist oder eine zu lange Behandlung mit Kortison zu unerwünschten Nebenwirkungen führen könnte. Typische Einsatzbereiche sind empfindliche Hautregionen wie Gesicht, Achselhöhlen, Leisten, Kniekehlen, Gesäßfalte oder Genitalbereich. Auch Calcineurinantagonisten lassen sich proaktiv einsetzen, um Schüben vorzubeugen.
Antimikrobielle und antiseptische Therapien
Wenn Kortison oder Calcineurinantagonisten nicht ausreichen oder wenn chronische Ekzeme bestehen, können zusätzlich antibiotikahaltige Cremes eingesetzt werden. Diese eignen sich jedoch nicht für die Langzeittherapie, da sich sonst Resistenzen entwickeln können. Bei deutlichen bakteriellen Infektionen der Haut kann auch eine kurzzeitige Antibiotika-Einnahme in Tablettenform notwendig sein.
Weitere systemische Therapien
Bei mittelschwerer bis schwerer Neurodermitis im Erwachsenenalter können auch Medikamente eingesetzt werden, die das Immunsystem unterdrücken oder regulieren. Dazu gehören Ciclosporin, Azathioprin und Methotrexat (MTX) sowie der Antikörper Dupilumab. Diese Medikamente wirken entzündungshemmend; Dupilumab greift zudem gezielt in das Immunsystem ein.
UV-Lichttherapie
Auch UV-A-Strahlen haben eine entzündungshemmende Wirkung. Sie beeinflussen Immunzellen und bestimmte Botenstoffe, die an Entzündungen beteiligt sind. Eine spezielle Form ist die PUVA-Therapie: Dabei wird die Haut zunächst mit dem Wirkstoff Psoralen empfindlicher gemacht – entweder durch ein Bad in Psoralen-Lösung oder durch Tabletten. Anschließend erfolgt die Bestrahlung mit UV-A-Licht.
Antihistaminika
Antihistaminika blockieren den sogenannten H1-Rezeptor, der an allergischen Reaktionen beteiligt ist. Dadurch können sie den Juckreiz lindern.
Wie sieht der Stufenplan der Behandlung aus?
Neben der Basistherapie, die immer angewendet werden sollte, erfolgt die weitere Behandlung der Neurodermitis nach einem Stufenplan. Dabei wird berücksichtigt, wie schwer die Erkrankung ausgeprägt ist:
Stufe 1
Hier leiden die Betroffenen „nur“ unter trockener bis sehr trockener Haut. Die Therapie erfolgt mit topischer Basistherapie und der Vermeidung bzw. Reduktion von Triggerfaktoren inklusive relevanter Allergien.
Stufe 2
Hier liegen bereits leichte Ekzeme vor. Die Therapie erfolgt wie bei Stufe 1.
PLUS:
- schwach wirksame Glukokortikosteroide (Kortison)
- und/oder topische Calcineurinantagonisten (z.B. Tacrolimus und Pimecrolimus)
- evtl. UV-Therapie (nicht im Kindesalter) und evtl. zusätzliche Anwendung von juckreizstillenden und antiseptischen (keimbekämpfenden) Wirkstoffen
Stufe 3
Hier liegen moderate Ekzeme vor. Die Therapie erfolgt wie bei den Stufen 1 und 2.
PLUS:
- stärker wirksame topische Glukokortikosteroide
- und/oder topische Calcineurinantagonisten
- evtl. UV-Therapie (nicht im Kindesalter)
Stufe 4
Hier liegen schwer ausgeprägte, andauernd bestehende Ekzeme vor. Die Therapie erfolgt wie bei den Stufen 1, 2 und 3.
PLUS:
- systemische immunmodulierende Therapie (z.B. Duplilumab, Ciclosporin A)
- evtl. UV-Therapie (nicht im Kindesalter)
Wie wird Neurodermitis bei Babys und Kindern behandelt?
Die Behandlung von Neurodermitis bei Babys und Kindern erfordert einen besonders sanften Ansatz, da ihre Haut sehr empfindlich ist und sich das Immunsystem noch entwickelt.
Im Mittelpunkt steht die konsequente Basispflege mit rückfettenden und feuchtigkeitsspendenden Cremes oder Salben, die speziell für atopische Haut entwickelt wurden – idealerweise ohne Duft-, Farb- und Konservierungsstoffe.
Bei akuten Schüben werden häufig kortisonhaltige Cremes eingesetzt. Diese sollten jedoch nur kurzfristig und niedrig dosiert sowie unter ärztlicher Aufsicht angewendet werden. Als Alternative oder Ergänzung können auch kortisonfreie Calcineurin-Inhibitoren verschrieben werden.
Wichtig ist zudem, Auslöser zu erkennen und zu vermeiden – etwa bestimmte Nahrungsmittel, Allergene oder Reizstoffe in Kleidung und Waschmitteln. Eltern sollten zusätzlich darauf achten:
- weiche Baumwollkleidung verwenden
- bei starkem Juckreiz die Nägel kurz halten, um Kratzverletzungen zu minimieren
- frühzeitig einen Facharzt oder Fachärztin für Kinderheilkunde oder Dermatologie einzubeziehen, die einen individuellen Behandlungsplan erstellen und die Familie umfassend beraten
Mehr Informationen finden Sie im Beitrag „Neurodermitis bei Babys & Kindern“.
Welche alternativen Behandlungsmöglichkeiten gibt es noch?
Es gibt noch eine Reihe weiterer alternativer Behandlungsansätze, zu denen etwa Heilpflanzen wie Kamille, Johanniskraut, Hamamelis oder Aloe Vera zählen. Auch Nachtkerzenöl oder Borretschöl werden eingesetzt, um die Haut zu unterstützen. Beliebt sind außerdem Hausmittel wie Olivenöl, Joghurt oder Topfen, die gegen trockene Haut helfen sollen.
Weitere Wirkstoffe, die die Haut pflegen, Austrocknung verhindern oder Juckreiz lindern können, sind zum Beispiel Glyzerin, Linolsäure, Gerbstoffe, Zink, Polidocanol und Teer. Einige Betroffene greifen auch auf homöopathische Behandlungen oder die Traditionelle Chinesische Medizin zurück.
Wichtig zu wissen: Für keine dieser Methoden gibt es bislang ausreichende wissenschaftliche Belege für eine gesicherte Wirksamkeit.
Welche neuen Studien zur Neurodermitis-Therapie gibt es?
Aktuelle Studien zur Neurodermitis-Therapie konzentrieren sich vor allem auf die Erforschung von weiteren monoklonalen Antikörpern. Diese Wirkstoffe greifen an verschiedenen Stellen des Immunsystems ein und könnten künftig weitere Behandlungsmöglichkeiten eröffnen.
Auch JAK-Inhibitoren stehen im Fokus der Forschung. Sie wirken immunmodulierend (das heißt: sie beeinflussen die Reaktionen des Immunsystems), werden teilweise schon eingesetzt und gelten als mögliche Alternative zu Biologika, die gespritzt werden müssen.
Ein weiterer Ansatz kommt aus Österreich: Hier werden Bakteriophagen („Bakterienfresser“) untersucht. Diese besiedeln als virale Bestandteile das Mikrobiom der Haut, welches bei Neurodermitis mit Bakterien namens Staphylococcus aureus überbevölkert ist, und das mit Bakteriophagen, die auf die Zerstörung von Staphylococcus aureus ausgerichtet sind, verbessert werden soll.
Welche 5 Tipps helfen bei der Hautpflege bei Neurodermitis?
- Feuchtigkeit ist entscheidend: Cremen Sie Ihre Haut mindestens zweimal täglich mit parfümfreien, fetthaltigen Pflegeprodukten speziell für Neurodermitis ein. Am besten direkt nach dem Duschen auf die noch leicht feuchte Haut.
- Sanfte Reinigung: Duschen Sie kurz und lauwarm, verwenden Sie milde, seifenfreie Waschlotionen und tupfen Sie die Haut anschließend vorsichtig trocken.
- Juckreiz lindern: Bei Juckreiz können kühle Kompressen helfen. Versuchen Sie, Kratzen zu vermeiden.
- Trigger meiden: Identifizieren und meiden Sie Allergene sowie reizende Stoffe (z. B. Duftstoffe, aggressive Reinigungsmittel). Reduzieren Sie Stress und achten Sie auf atmungsaktive Kleidung aus weichen Stoffen wie Baumwolle.
- Ärztliche Begleitung: Lassen Sie sich von einer Hautärztin oder einem Hautarzt begleiten, diese oder dieser kann die Therapie individuell auf Ihre Situation abstimmen.
An welche/n Arzt oder Ärztin kann ich mich wenden?
Bei Hautproblemen sollte man sich an einen Facharzt oder eine Fachärztin für Dermatologie oder an eine dermatologische Ambulanz wenden.
Wer übernimmt die Kosten für eine Therapie?
Die gesetzlichen Krankenkassen übernehmen die Kosten für die medizinisch notwendigen Medikamente. Kosten für nicht verschreibungspflichtige Medikamente, die man teilweise für die Basistherapie benötigt, werden von den Kassen nicht übernommen. Es gibt aber unter bestimmten Voraussetzungen Möglichkeiten, finanzielle Unterstützungen zu bekommen. Dazu zählen zum Beispiel die erhöhte Familienbeihilfe oder das Krankengeld.
FAQ
Verschiedene Hausmittel wie etwa die Anwendung von Aloe Vera, Kamille, Olivenöl, Joghurt oder Topfen können mitunter helfen, den Zustand der Haut zu verbessern, indem sie die Austrocknung verhindern, den Juckreiz lindern oder die Heilung fördern. Ausreichend wissenschaftlich untersucht sind diese Wirkungen aber nicht.
Die Ernährung ist ein wichtiger Faktor bei Neurodermitis, aber es gibt keine pauschale Neurodermitis-Diät oder ähnliches. Eine gesunde, ausgewogene und möglichst vielfältige Ernährung sollte die Basis sein. Daneben geht es darum, etwa mit einem Ernährungstagebuch individuelle Trigger herauszufiltern, und problematische Lebensmittel, die nachweislich die Symptome verschlimmern, zu meiden.
Entscheidend ist, den richtigen Arzt oder die richtige Ärztin zu finden, denn wie Erwachsene brauchen auch Kinder eine Behandlung nach einem genauen Stufenplan. Kinderärzt:innen können zu spezialisierten Dermatolog:innen oder spezifischen Ambulanzen überweisen.
Neben der milden Reinigung und der absolut notwendigen konsequenten Basispflege können feuchte bzw. kühle Umschläge den Juckreiz lindern. Die Neurodermitis im Gesicht sollte immer von einem Arzt oder einer Ärztin beurteilt und behandelt werden. Er oder sie kann die genaue Diagnose stellen, die Schwere des Ekzems einschätzen und den passenden Therapieplan erstellen. Selbstmedikation, besonders bei kortisonhaltigen Präparaten, ist im Gesichtsbereich nicht ratsam.
Juckreiz als zentrales Symptom der Neurodermitis kann oft zu einem Juck-Kratz-Kreislauf führen, der die Erkrankung selbst verschlechtert. Wichtig ist einerseits die Ablenkung vom Reiz, entweder auf andere Reize oder auf andere Gedanken. Hilfreich können Coolpacks für die Haut und fetthaltige Cremes sein. Mitunter wird auch empfohlen, neben der juckenden Stelle mit der flachen Hand zu reiben, zu klopfen oder zu drücken, einen Stressball zusammenzudrücken oder Achtsamkeitsübungen zu machen. Juckreizstillende Medikamente sind Antihistaminika, aber auch Kortison oder Calcineurin-Inhibitoren. Außerdem können auch die Lichttherapie und die Klimatherapie am Toten Meer den Juckreiz lindern helfen, und manchmal werden auch Hautpflegemittel empfohlen, die den Wirkstoff Polidocanol oder Gerbstoffe enthalten.
Kortison hat einerseits entzündungshemmende Wirkung und greift in die entzündlichen Prozesse, die bei Neurodermitis am Werk sind, ein, indem es die Bildung von entzündungsfördernden Botenstoffen hemmt. Außerdem hat es immunsuppressive Wirkung und dämpft das überaktive Immunsystem, das bei Neurodermitis eine Rolle spielt. Es reduziert die Aktivität bestimmter Immunzellen, die für die Entzündung verantwortlich sind.
Ultraviolettes (UV) Licht, insbesondere UV-A- und UV-B-Strahlung, spielt eine entscheidende Rolle in der Behandlung von Neurodermitis, indem es gezielt verschiedene Entzündungszellen in der Haut hemmt. Diese Zellen sind maßgeblich für die akuten Symptome wie Rötung, Juckreiz und Schwellung verantwortlich.
Gesenhues S und A: Praxisleitfaden Allgemeinmedizin. 9. Auflage, Urban & Fischer 2020.
Klimek L et al (Hg): Weißbuch Allergie in Deutschland. Springer Medizin 2019.
S3-Leitlinie Atopische Dermatitis (AD) [Neurodermitis; atopisches Ekzem] Stand 16.06.2023
https://register.awmf.org/assets/guidelines/013-027l_S3_Atopische-Dermatitis-AD-Neurodermitis-atopisches-Ekzem_2024-01.pdf, Abruf Juli 2025
https://www.gesundheit.gv.at/krankheiten/haut-haare-naegel/neurodermitis.html, Abruf Juli 2025
https://www.allergieinformationsdienst.de/krankheitsbilder/neurodermitis/behandlung, Abruf Juli 2025
https://www.allergieinformationsdienst.de/aktuelles/schwerpunktthemen/neurodermitis-und-ernaehrung, Abruf Juli 2025
https://www.meduniwien.ac.at/web/ueber-uns/news/2023/news-im-september-2023/neurodermitis-viren-als-neue-therapie-option-entdeckt/, Abruf Juli 2025
https://www.kinderaerzte-im-netz.de/krankheiten/neurodermitis-atopisches-ekzem/therapie/, Abruf Juli 2025